Au fil du temps, les cliniciens ont eu tendance à simplifier cette classification en deux grandes catégories : les fractures non déplacées et les fractures déplacées. Cette simplification a des implications pratiques pour les options de traitement, qui dépendent souvent du fait que la fracture soit déplacée ou non. En tant que tel, le système de classification a été conçu pour être pronostique et guider les décisions de prise en charge clinique.

Épisode 5
Fractures de la hanche
Écouter l'épisode :
Objectifs :
Après avoir écouté cet épisode, nous espérons que vous pourrez :
- Identifier et catégoriser les différents types de fractures de la hanche.
- Effectuer une anamnèse détaillée et un examen physique spécifique aux fractures de la hanche, en mettant l’accent sur l’identification des facteurs de risque dans les populations à haut risque.
- Décrivez les options de fixation chirurgicale disponibles pour différents types de fractures de la hanche.
- Résumer les approches chirurgicales fondamentales pour la fixation des fractures de la hanche.
Arbre décisionnel en cas de fracture de la hanche :
Contenu de l'arbre de décision d'Orthobullets.
Notes de présentation
Épisode 5 : Fractures de la hanche
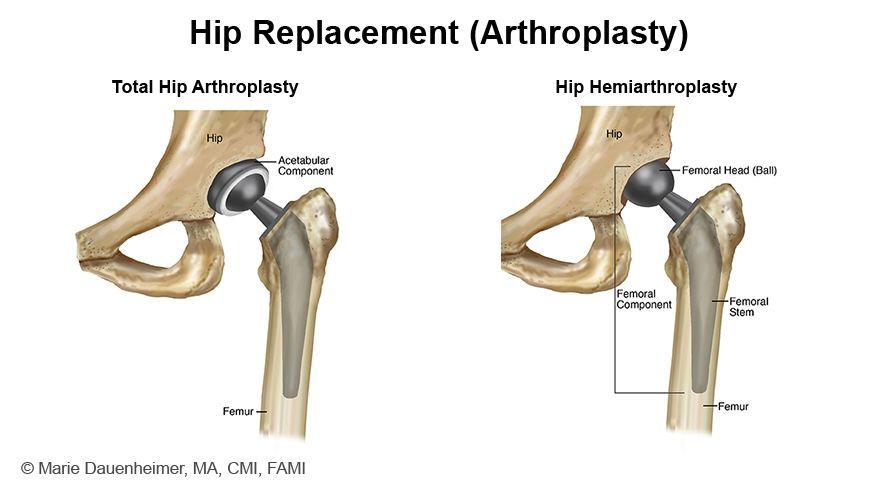
Quelle est la différence entre une arthroplastie totale de la hanche (PTH) et une hémiarthroplastie ?
L'arthroplastie totale de la hanche (PTH) et l'hémiarthroplastie sont toutes deux des interventions chirurgicales utilisées pour traiter les fractures de la hanche, mais elles diffèrent considérablement dans leur approche, l'étendue du remplacement et les indications.
Comme vous vous en souvenez peut-être, la hanche est une articulation à « rotule et cavité ». L’arthroplastie totale de la hanche implique le remplacement de l’acétabulum (la cavité de la hanche) et de la tête/col fémoral (la boule). Cette procédure utilise des composants prothétiques pour remplacer les parties endommagées de l’articulation de la hanche, dans le but de restaurer la fonction de la hanche et de soulager la douleur. L’arthroplastie totale de la hanche est généralement indiquée pour les patients souffrant de fractures de la hanche accompagnées de pathologies préexistantes telles que l’arthrose, la polyarthrite rhumatoïde ou tout autre changement dégénératif de l’articulation de la hanche qui affecte l’acétabulum. Elle convient également aux patients plus jeunes et plus actifs ou à ceux chez qui une durabilité articulaire plus durable est souhaitée. L’objectif n’est pas seulement de traiter la fracture, mais également de traiter la maladie articulaire sous-jacente pour améliorer la fonction et la longévité globales de l’articulation.
L'hémiarthroplastie, en revanche, consiste à remplacer uniquement la tête fémorale, tandis que l'acétabulum est laissé intact. Cette intervention est moins étendue que l'arthroplastie totale de la hanche et se concentre sur le remplacement de la partie de l'articulation de la hanche directement affectée par la fracture. L'hémiarthroplastie est généralement indiquée chez les patients âgés souffrant de fractures du col du fémur qui ne présentent pas d'arthrite préexistante significative ou de modifications dégénératives de l'acétabulum. Elle convient également aux patients moins actifs ou à ceux qui présentent un risque chirurgical plus élevé, lorsque l'objectif principal est le soulagement de la douleur et la restauration de la mobilité pour permettre la marche, plutôt que la durabilité à long terme de l'articulation.
En résumé, le choix entre une arthroplastie totale de la hanche et une hémiarthroplastie pour les fractures de la hanche est très individualisé, en fonction du profil clinique du patient, de la pathologie sous-jacente de la hanche et des exigences fonctionnelles. L'objectif ultime est d'offrir le meilleur résultat possible en termes de soulagement de la douleur, de restauration de la mobilité et de fonction articulaire, adapté aux besoins et circonstances spécifiques du patient.
Ressources supplémentaires :
Si vous souhaitez en savoir plus sur l’arthroplastie, consultez le livre The Hip & Knee.
Nous avons abordé l’approche latérale de la hanche dans l’épisode, mais pouvez-vous décrire les bases de l’approche postérieure de la hanche ?
L'approche postérieure est l'une des méthodes les plus utilisées pour accéder à l'articulation de la hanche. Elle est relativement facile, sûre, permet un accès rapide à l'articulation et peut être réalisée avec un seul assistant. L'approche est polyvalente et peut être utilisée à la fois pour l'hémiarthroplastie et l'arthroplastie totale de la hanche. L'approche postérieure préserve également le mécanisme abducteur, empêchant la perte de puissance postopératoire, et offre une meilleure visualisation de la diaphyse fémorale, ce qui la rend idéale pour les procédures d'arthroplastie où le composant fémoral doit être remplacé. Cependant, elle implique la division de la capsule postérieure, ce qui augmente le risque de luxation de la prothèse par flexion et rotation interne.
Positionnement :
Positionner le patient en position latérale, le membre chirurgical en position haute. Protéger les proéminences osseuses avec des coussinets sous la malléole latérale et le genou de la jambe inférieure, ainsi qu'un oreiller entre les genoux.
Repères et incision :
Identifiez le grand trochanter sur la face externe de la cuisse, son bord postérieur étant plus superficiel et palpable. Pratiquez une incision courbée de 10 à 15 cm centrée sur la face postérieure du grand trochanter, en commençant 6 à 8 cm au-dessus et en arrière de celui-ci. Alignez l'incision avec les fibres du grand fessier, en la courbant sur la fesse et le long de la diaphyse fémorale.
Dissection superficielle :
Le fascia lata de la face latérale du fémur est d'abord incisé pour exposer le muscle vaste latéral. L'incision fasciale est ensuite étendue vers le haut, en l'alignant avec l'incision cutanée initiale. Ensuite, les fibres musculaires du grand fessier sont séparées par dissection mousse. Le grand fessier reçoit son apport sanguin des artères fessières supérieures et inférieures, il faut donc s'attendre à des saignements artériels et veineux. Si le muscle est séparé en douceur, il permet de prélever, de coaguler et de couper les vaisseaux qui se croisent avant qu'ils ne soient étirés et avulsés par la dissection mousse.
Dissection profonde :
Les fibres et le fascia profond du grand fessier sont rétractés pour exposer l'articulation postérolatérale de la hanche, recouverte par de courts muscles rotateurs externes attachés au fémur proximal postérolatéral. Le nerf sciatique descend à l'arrière de la cuisse sur ces muscles, enfermé dans la graisse. Le nerf traverse l'obturateur interne, les deux jumeaux et le carré fémoral avant de disparaître sous l'insertion fémorale du grand fessier.
Pour améliorer la visibilité et protéger le nerf sciatique, la hanche est soumise à une rotation interne, ce qui étire les rotateurs externes courts. Des sutures de maintien sont placées dans les tendons du piriforme et de l'obturateur interne près du grand trochanter, et ces muscles sont légèrement détachés de leur insertion et réfléchis sur le nerf. Le carré fémoral est généralement laissé intact pour éviter de perturber les vaisseaux de l'artère circonflexe médiale. La capsulotomie est ensuite réalisée avec une incision longitudinale ou en T sur la capsule postérieure, permettant de luxer la hanche avec rotation interne, révélant la tête et le col fémoraux.
Structures à risque :
Dans l'approche postérieure de la chirurgie de la hanche, le nerf sciatique et l'artère fessière inférieure sont des structures à risque important. Le nerf sciatique, bien qu'il ne soit généralement pas exposé, peut être endommagé par les forces de compression des rétracteurs utilisés pour séparer le grand fessier. Parfois, le nerf sciatique peut se diviser en branches tibiales et péronières communes dans le bassin, ce qui nécessite une identification minutieuse pour éviter de manquer une branche, ce qui pourrait entraîner des lésions nerveuses. L'artère fessière inférieure, qui sort du bassin sous le piriforme et alimente le grand fessier, est également sujette aux blessures. Ses branches doivent être identifiées et coagulées pour éviter les saignements.
Ressources supplémentaires :
Pour une excellente vidéo de formation de HSS détaillant l'approche postérieure pour l'arthroplastie totale de la hanche, réalisée sur un spécimen cadavérique, cliquez ici.
Pour un aperçu de l'approche postérieure de la hanche par AO Surgery Reference, cliquez ici.
Pour un aperçu de l'approche latérale directe de la hanche par AO Surgery Reference, telle que décrite dans l'épisode du podcast, cliquez ici.
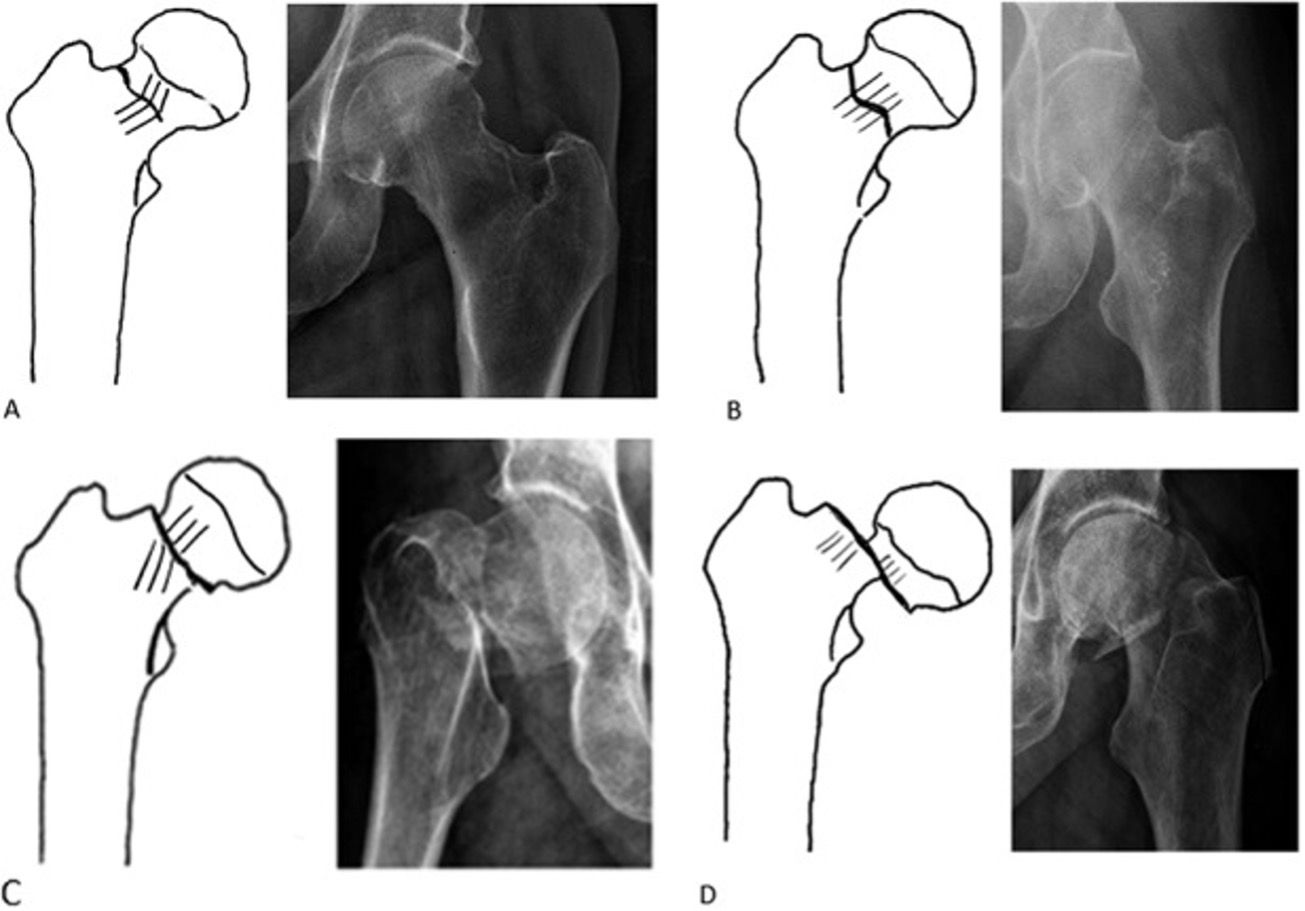
Pouvez-vous décrire la classification Garden pour les fractures de la hanche ?
La classification de Garden pour les fractures de la hanche est basée sur des radiographies AP de la hanche, classant les fractures en quatre types [d'après Kazley et al. (2018)] :
| Taper | Description | Non déplacé ou déplacé |
|---|---|---|
| je | Fracture incomplète impactée en valgus, rupture de la corticale latérale tandis que la corticale médiale est préservée | Non déplacé |
| II | Fracture complète, non déplacée | Non déplacé |
| III | Fracture complète, déplacement partiel indiqué par un changement d'angle des travées | Déplacé |
| IV | Fracture complète, déplacement complet conduisant à une orientation parallèle des travées | Déplacé |
Pour les fractures intertrochantériennes, quelles sont les indications d'utilisation d'un DHS ou d'un IMN ?
Comme indiqué dans notre arbre décisionnel pour les fractures de la hanche, la prise en charge des fractures intertrochantériennes peut inclure un clou centromédullaire (CCI) ou une vis de hanche dynamique (VHD). Cette décision est guidée par plusieurs considérations anatomiques et biomécaniques. Ces considérations influencent la stabilité de la fixation de la fracture, la capacité à supporter le poids et le processus de guérison global. Ci-dessous, nous explorons les raisons pour lesquelles la présence d'une paroi latérale incompétente, d'une extension sous-trochantérienne, d'une comminution postéro-médiale et d'une obliquité inverse favoriserait l'utilisation d'un CCI plutôt que d'une VHD.